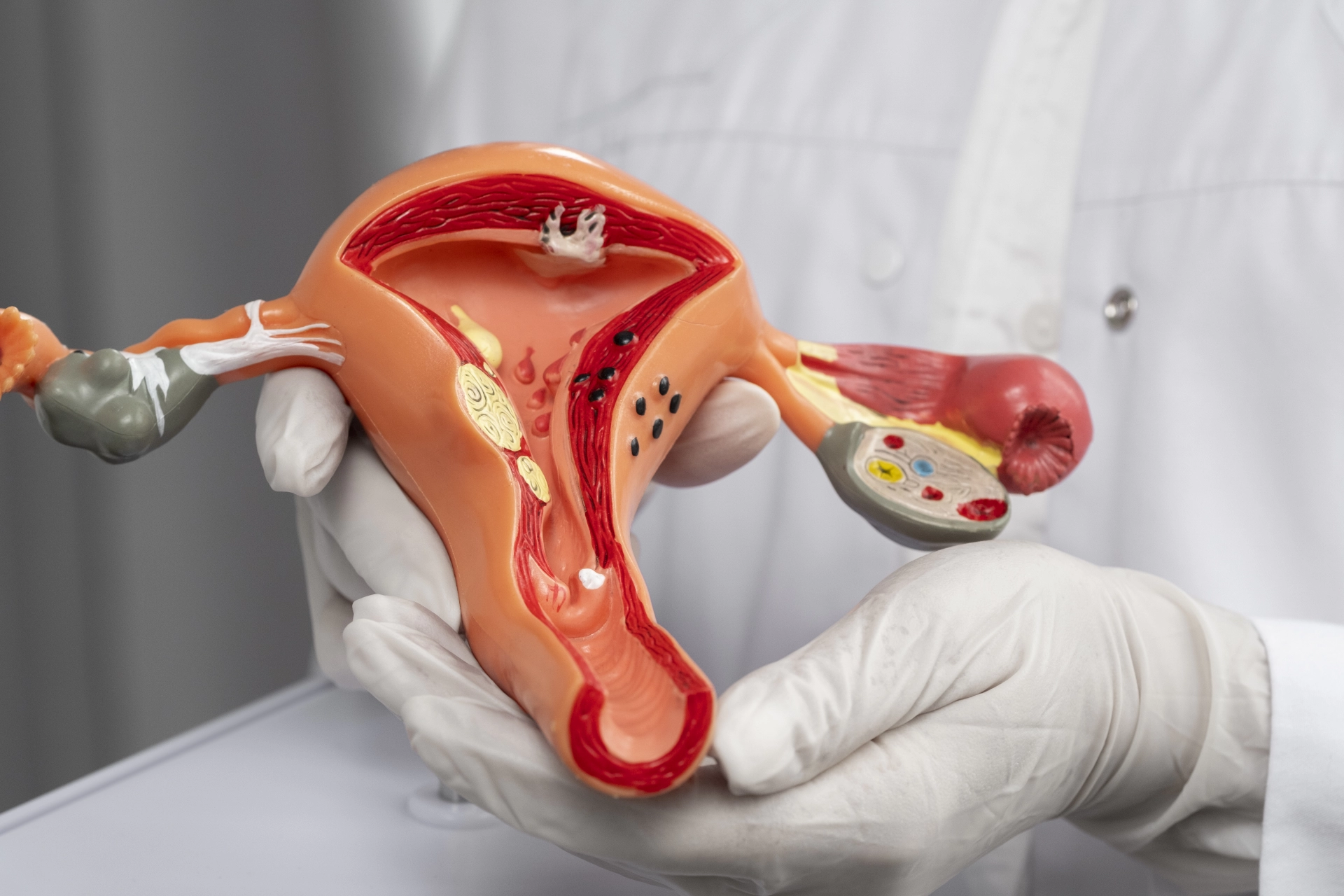
Эндометриальный полип — это доброкачественное разрастание слизистой оболочки полости матки. Частота заболевания увеличивается в репродуктивном возрасте и в пременопаузальном периоде.
Основные факторы, способствующие развитию полипов матки
1. Гормональный дисбаланс
Повышение уровня эстрогена и снижение уровня прогестерона приводят к гиперплазии эндометрия (чрезмерному утолщению), что способствует образованию полипов.
2. Воспалительные и инфекционные процессы
Хронические воспаления, такие как эндометрит, и инфекции, включая передающиеся половым путем, нарушают клеточные процессы эндометрия и вызывают его атипичный рост.
3. Механические повреждения
Повреждения слизистой оболочки матки, вызванные выкидышами или диагностическим выскабливанием, могут привести к образованию полипов.
4. Эндокринные заболевания
Женщины, страдающие сахарным диабетом 2 типа, синдромом поликистозных яичников (СПКЯ) или дисфункцией щитовидной железы, имеют более высокий риск развития полипов.
5. Избыточный вес и малоподвижный образ жизни
Ожирение и низкая физическая активность влияют на гормональный баланс, что повышает риск образования полипов.
6. Генетическая предрасположенность
Наследственная склонность к гинекологическим заболеваниям и опухолям репродуктивной системы также может быть фактором риска.
7. Ранняя менархе или поздняя менопауза
Начало менструации до 12 лет или поздняя менопауза связаны с повышенным уровнем эстрогена, что увеличивает риск развития полипов.
Симптомы
Во многих случаях полипы могут не вызывать жалоб, но иногда наблюдаются:
• Нерегулярные или межменструальные кровотечения
• Обильные менструации
• Боли внизу живота
• Бесплодие
Диагностика
Полип можно обнаружить с помощью:
• Ультразвукового исследования (сонография)
• Гистеросонографии
• Гистероскопии (считается «золотым стандартом»)
Лечение
Удаление полипа проводится в основном методом
гистероскопии
, которая выполняет как диагностическую, так и лечебную функцию. Удаленный материал обязательно направляется на гистопатологическое исследование
для исключения злокачественных клеток.Профилактика и наблюдение
• Регулярные гинекологические осмотры
• Сонография для ранней диагностики
• Коррекция гормонального баланса